消化器病センター
胃は、食べ物を消化する準備を行なうため食べ物を混ぜるため厚い筋肉で作られています。その筋肉の内側は柔らかな粘膜で被われていまが、この粘膜から発生した悪性腫瘍を胃がんといいます。胃がんは、50歳後半~60歳代にできる人が最も多く、男性は女性よりも約2倍多いとされています。また、がんによる死亡は、肺がんが胃がんを抜いて第1位となりましたが、現在でも日本人が、最も多くかかるのは胃がんです。
胃壁は内側から、粘膜、粘膜筋板、粘膜下組織層、筋層、漿膜層の順に層を形成していていますが、粘膜より発生したがんは、大きくなるに従って内側にとび出すだけでなく、胃の壁の中を深く進んで行きます。がんが粘膜下組織層までにとどまっている場合を「早期胃がん」、それよりもがんが深くまで広がった場合を「進行胃がん」と呼びます。
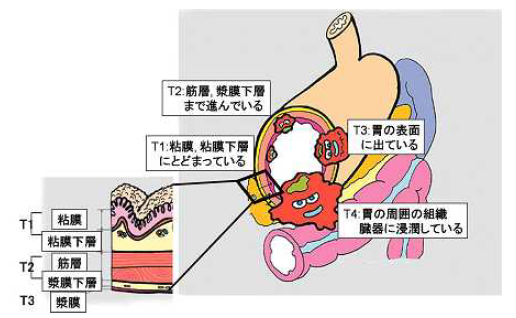
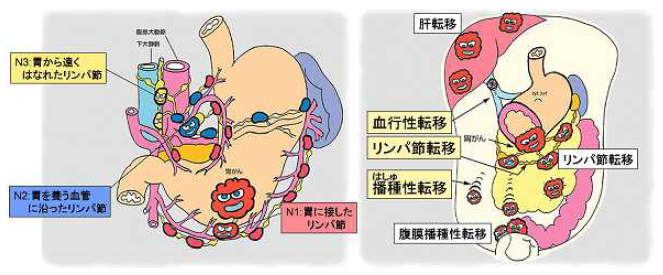
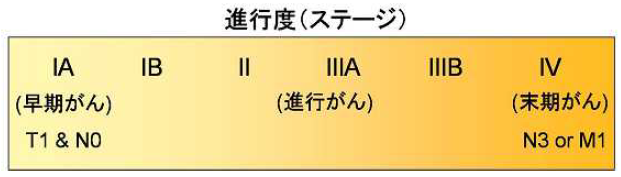
さらに詳しく胃がんがどの程度進行しているかは、大きく4つの病期(ステージ)に分類されます。これは、2つの要素つまり、胃壁のどの層までがんが進んでいるのか(壁の深達度:T1~4)と転移がどの程度なのかで決定されます。胃がんの転移とは、①リンパの流れによっておこるリンパ節転移:N0~3、②がんが血管に入り肝臓や肺などに転移する血行性転移:M0、1因子、③がんが胃壁を破ってお腹の中に種を播いたように広がる腹膜播種性転移:P因子、で判定します。ステージ1は早期のがん、ステージ2は軽い進行がん、ステージ3はかなり進んだ進行がん、ステージ4は末期のがんということになります。
症状
早期胃がんは無症状のことが多いのですが、人によっては軽度の胃部不快感や胸やけ、げっぷ、食欲不振、吐き気などを訴える場合もあります。しかし、進行胃がんになると、食欲不振が強くなり、おなかが張る、ときどき痛む、血を吐く、下血(便に血が混じる、黒い便がでる)などの症状が現れるようになります。そしてさらに進行すると、肝臓、肺、脳、など他の臓器に転移したり、おなかのなか全体に広がり(腹膜播種)体重減少や衰弱が強くなり、腹水がたまったりします。
胃がんの原因は?
欧米人に比べ日本人を含む東洋人に胃がんが多いことが知られており、人種による差が重要であると考えられていました。しかし、海外で生活する日本人は、胃がんよりも大腸がんが多いことなどから、現在では、食生活が胃がんと大きく関わっているとされています。特に、塩分の過剰摂取、動物性食品やビタミンの摂取不足などが注目されています。また、喫煙、飲酒も胃の粘膜を刺激し、胃がんの原因をつくるとされています。さらに近年、ヘリコバクター・ピロリという細菌に胃が感染することにより、慢性胃炎(胃の炎症)の状態から、腸上皮化生(正常な胃の粘膜が腸の粘膜細胞におきかわる状態)になりその中からがんが発生することが研究で明らかになりました。このため胃がんの一部は、このピロリ菌を除菌することによって予防できると報告されています。
検査方法
胃がんの診断には、種々の検査を行います。
胃内視鏡検査
「胃カメラ」と呼ばれる検査です。内視鏡(ファイバー)を胃の中に挿入して、胃粘膜を直接観察します。がんが疑われる場合は粘膜を一部採取(生検)して顕微鏡検査を行ない、最終的な診断をつけます。また,がんが胃壁のどの深さまで入り込んでいるのかを検査するために内視鏡の先端に小型の超音波装置を取り付けた超音波内視鏡検査も行なわれることがあります。最近では、嘔吐反射のない鼻から内視鏡を挿入する検査も広がりつつあります。
X線透視
バリウム検査のことです。細かい観察では、内視鏡検査に劣りますが、胃全体を一度に見られることから、病変の位置判定やスキルス胃がんなど粘膜の変化が乏しい特殊な胃がんはX線透視検査の方がよくわかる場合もあります。
腹部CT
リンパ節、肝臓、肺などの転移や腹膜播種の有無を知るために行います。
注腸透視
バリウムをお尻から入れて大腸の病変を見るための検査です。胃がんが腹膜に転移すると大腸の形がイビツになることがあるので、腹膜転移の診断に役立ちます。
腫瘍マーカー
一部の胃がんでは血中に特定の物質(CEA,CA19-9など)を分泌しています。これを腫瘍マーカーと呼び、がんの進行や再発の判定に役立ちます。
治療法
病期(ステージ)にあった過不足のない治療が胃がん治療のガイドラインで推奨されています。

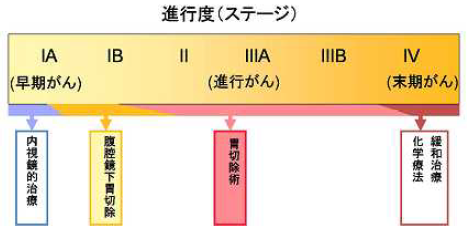
手術療法
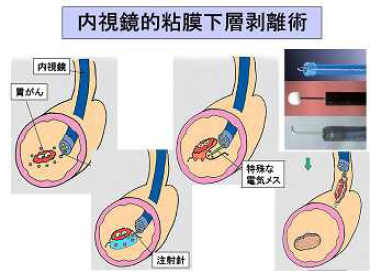
内視鏡的粘膜切除
リンパ節転移の可能性がほとんどない早期がん(ステージ1)の一部に対して、内視鏡を使ってがんを切除することが行われています。本治療法の対象となるのは粘膜内だけにとどまっていると思われるがんで、さらに、組織型が分化型、肉眼的に隆起した形をとり、直径が2cm以下、潰瘍を合併していない病変とガイドラインで規定されています。
腹腔鏡下胃切除術
全身麻酔をかけて、お腹に1-2cmほどの小さな孔を数カ所あけ、そこから腹腔鏡(カメラ)をお腹の中に入れて、モニター画面におなかのなかを映し出し、それを見ながら胃切除を行なう方法です。通常の手術の比べ傷が小さく、術後の疼痛が少なく早く回復できます。手術の難易度は、やや高く現時点では、内視鏡的粘膜切除の適応か、それからはずれた程度の早期がんが対象となっていますが、その適応は広がりつつあります。手術は通常の手術法と同様で胃切除と胃周囲のリンパ節の切除です。
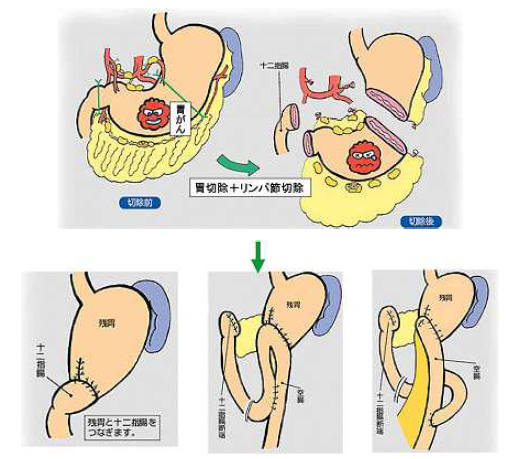
通常の手術療法
お腹の中を十分に観察でき、手術操作が確実にできることから、現在でも胃がん治療の中心です。手術の基本は、胃の切除と胃周囲リンパ節およびこのリンパ節から流れ込む少し離れたリンパ節までの切除(D2郭清)です。以前は、さらに広い範囲のリンパ節を切除するほうが治療効果が高いとされていましたが、最近の大規模な臨床試験でD2リンパ郭清とさらに広範囲なリンパ節郭清では、治療成績に差がないことが示されました。
抗がん剤療法
抗癌剤治療は、使用の目的により次の2つに分けられます。
- 肉眼的には手術でがんが取りきれているが再発を予防するために使用する場合(これを補助化学療法と言います)。
- がんがあることが証明されていて治療目的で使用する場合。
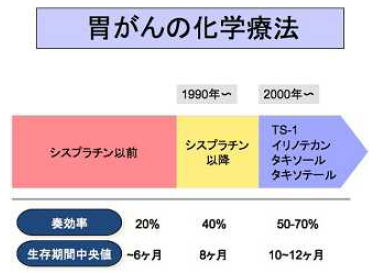
胃がんに使用される抗がん剤は多数ありますが、現在その中心となっている薬剤は、5-FUの仲間であるTS-1です。 2008 年にステージ2,3の胃がん切除手術後にTS-1を1年間内服すると内服しなかった人の再発の頻度を比べる臨床試験結果が発表されました。その結果TS-1を内服することにより再発を明らかに減らせることが判明しました。この結果を受けてガイドラインでもTS-1による補助化学療法が推奨されています。
治療目的で使用する薬剤としては、TS-1に加えCDDP(シスプラチン)を使用することが有効であると臨床試験で明らかとなりました。その他にもタキサン系薬剤、CPT-11(塩酸イリノテカン)なども有効であると報告されています。しかし、胃がんに対する抗癌剤治療効果は、今だに十分なものとは言えません。乳癌や大腸がんなどですでに導入され効果を上げている、正常細胞に障害を与えにくい分子標的薬剤の胃がんへの導入開発が期待されるところです。
まとめ
現在我が国では、早期胃がんの頻度が50%を越え、胃がん全体の5年生存率は70%を超えています。早期発見により胃がんは治る病気になりつつありますが、ある時期を超えると治癒は困難となります。ピロリ菌の除菌によって一部の胃がんは予防できる時代になってきましたが、この病気から身を守るためには、やはり早期発見が最も大切なことです。症状が出る前に、年に1度の検診を積極的に受けられることをお勧めします。
(図は胃がん治療のガイドラインより一部改変引用)
